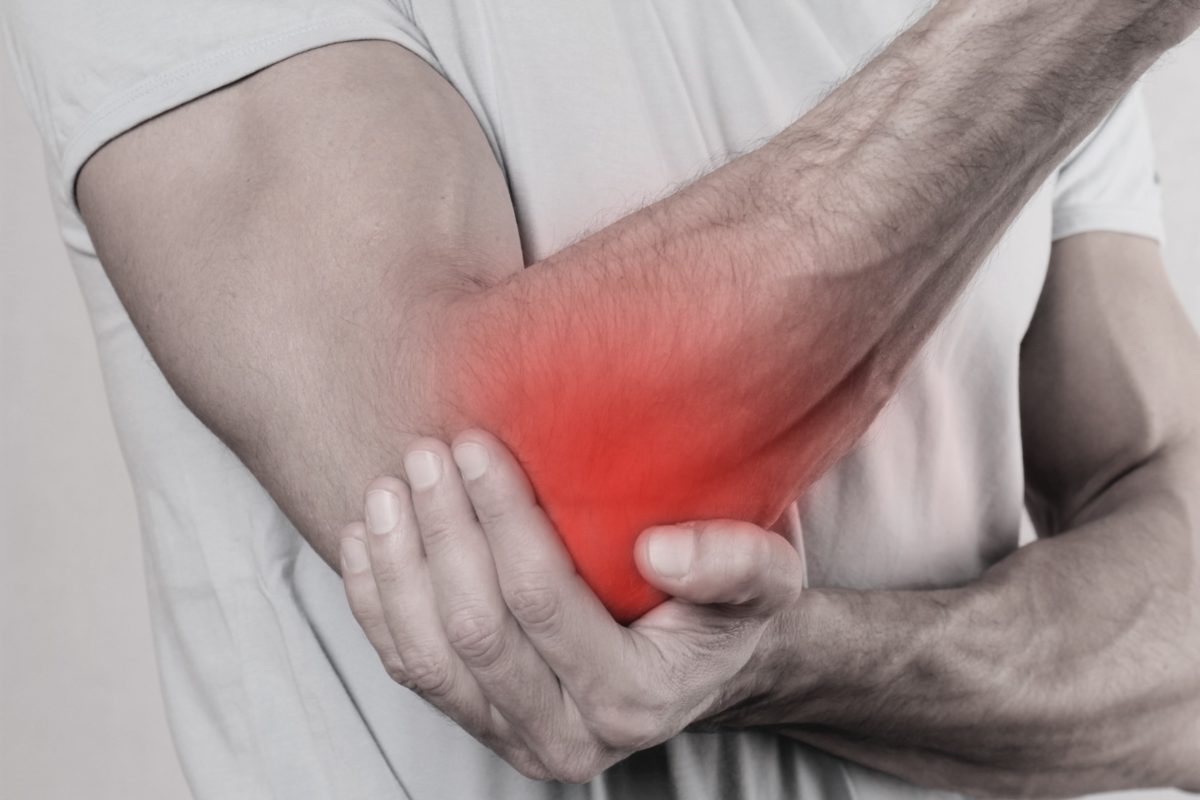
O que é epicondilite?
A epicondilite é uma tendinopatia (sofrimento do tendão) que causa dor na região do cotovelo. Existem dois tipos principais:
- Epicondilite lateral ( “cotovelo de tenista”): dor na parte externa do cotovelo, geralmente relacionada aos tendões extensores do punho.
- Epicondilite medial (“cotovelo de golfista”): dor na parte interna do cotovelo, envolvendo os tendões flexores do punho.
Apesar do nome terminar em “ite” (o que lembra inflamação), na maioria dos casos o problema é um desgaste/degeneração do tendão por uso repetitivo e sobrecarga. A boa notícia: na maioria das pessoas melhora com tratamento adequado.
Sintomas mais comuns
- Dor no lado externo (lateral) ou interno (medial) do cotovelo
- Piora ao segurar objetos, apertar as mãos, abrir potes, digitar, usar o mouse, girar a chave ou levantar panelas
- Sensibilidade ao toque no osso do cotovelo (epicôndilo)
- Força de preensão diminuída (pegar e segurar firme fica difícil)
- Rigidez pela manhã ou após períodos longos de uso
- Em casos crônicos, dor pode irradiar para o antebraço
Sinais de alerta: formigamento persistente, perda de força progressiva, dor noturna intensa ou trauma importante recente. Nessas situações, procure avaliação médica.
Por que acontece? (causas e fatores de risco)
- Movimentos repetitivos de punho e antebraço (trabalho manual, academia, esportes com raquete, golfe, musculação, crossfit)
- Postura e ergonomia inadequadas no computador (mouse/teclado)
- Técnica esportiva incorreta, equipamentos mal ajustados
- Falta de condicionamento de ombro/escápula e antebraço
- Idade (geralmente entre 30 e 60 anos)
- Tabagismo, diabetes, hipotireoidismo e aumento de colesterol podem piorar a cicatrização dos tendões
Como é feito o diagnóstico?
O diagnóstico é principalmente clínico, na consulta, com história e exame físico. Em alguns casos, exames complementares ajudam:
- Ultrassonografia: avalia espessamento, fissuras e inflamação ao redor do tendão; pode guiar procedimentos.
- Ressonância magnética: indicada em casos persistentes, dúvidas diagnósticas ou para planejamento de procedimentos.
- Testes diferenciais: lesões do nervo radial (túnel radial), artropatias e outras causas de dor no cotovelo podem imitar a epicondilite.
Objetivos do tratamento
- Reduzir a dor e a inflamação local quando presente
- Recuperar a força e a função do antebraço e punho
- Corrigir fatores que causam sobrecarga (ergonomia e técnica)
- Prevenir recidivas
A seguir, explico as opções mais utilizadas — do convencional às tecnologias e ortobiológicos — e quando cada uma costuma ser indicada.
Tratamento convencional (primeira linha)
- Repouso relativo: não é “parar tudo”, mas ajustar atividades que pioram a dor.
- Gelo/Calor: gelo nas fases mais dolorosas (10–15 min, 2–3x/dia). Calor pode ajudar a relaxar antes de alongar.
- Medicações analgésicas/anti-inflamatórias: por curto período, quando indicadas pelo médico.
- Órteses: a fita/brace tipo “counterforce” reduz a tensão no tendão durante atividades. Uso temporário, principalmente no esporte e no trabalho.
- Fisioterapia:
- Mobilizações e analgesia (técnicas manuais, recursos analgésicos quando indicado).
- Exercícios excêntricos e concêntricos para extensores/flexores do punho e fortalecimento de ombro/escápula.
- Alongamentos progressivos e treino de pegada.
- Educação postural e ergonomia (altura da cadeira/mesa, posição do mouse, pausas programadas).
- Reabilitação funcional:
- Progressão de cargas bem estruturada (de leve para moderada, depois específica da atividade/esporte).
- Correção de técnica esportiva e ajuste de equipamento (tamanho da empunhadura da raquete, por exemplo).
Tempo de recuperação: muitos pacientes melhoram entre 6 e 12 semanas com um programa bem conduzido; casos crônicos podem levar 3–6 meses.
Ortobiológicos (PRP e outras opções)
“Ortobiológicos” são terapias que utilizam substâncias do próprio corpo para estimular a cicatrização.
- PRP (plasma rico em plaquetas):
- O que é: concentrado de plaquetas retirado do próprio sangue do paciente.
- Como age: libera fatores de crescimento que podem estimular a reparação do tendão.
- Como é feito: coleta de sangue, preparo do PRP e infiltração guiada por ultrassom no tendão doente.
- Evidências: estudos mostram benefício em parte dos casos crônicos que não responderam ao tratamento convencional, principalmente no médio prazo. Porém, os resultados podem variar.
- Efeitos colaterais: dor transitória após o procedimento; raramente infecção ou sangramento.
- Quantas sessões: geralmente 1 a 3 aplicações, dependendo da resposta clínica.
- Outras opções ortobiológicas (a critério médico, caso a caso):
- “Dry needling” peritendíneo guiado por USG (estimula reparo local).
- Concentrados de fibrina/derivados plaquetários.
- Observação: o uso de ácido hialurônico peritendíneo existe em alguns protocolos, mas as evidências para epicondilite ainda são limitadas.
Indicação típica: dor crônica (≥ 3–6 meses) que não melhorou com fisioterapia orientada e ajustes de carga.
Terapia por Ondas de Choque (ESWT)
- O que é: ondas acústicas de alta energia aplicadas pontualmente na área dolorosa.
- Benefícios esperados: redução da dor e estímulo ao reparo tecidual, sobretudo em tendinopatias crônicas.
- Protocolo usual: 3 a 5 sessões semanais ou quinzenais, duração de 10–15 minutos por sessão; parâmetros são individualizados.
- Sensação durante a aplicação: desconforto suportável; a intensidade é ajustada conforme tolerância.
- Efeitos colaterais: vermelhidão local, leve dor pós-sessão, raros hematomas.
- Contraindicações: gestantes, tumores locais, infecções, distúrbios de coagulação, uso de anticoagulantes sem ajuste, próteses ou placas muito próximas ao local (avaliar caso a caso).
- Evidências: há estudos e revisões mostrando benefício em muitos pacientes com epicondilite lateral crônica. Resultados variam conforme protocolo, tempo de sintomas e associação com reabilitação.
Terapia com Laser de Alta Intensidade (HILT)
- O que é: laser terapêutico com maior potência do que os lasers de baixa intensidade tradicionais.
- Como pode ajudar: analgesia, efeito anti-inflamatório e melhora microcirculatória. Pode ser útil como complemento na fase dolorosa para facilitar a fisioterapia ativa.
- Protocolo: sessões curtas, 1 a 2 vezes por semana, tipicamente por 3–6 semanas. Parâmetros dependem do equipamento e do objetivo (analgésico x reparo).
- Efeitos colaterais: em geral mínimos; sensação de calor local.
- Evidências: estudos sugerem melhora da dor e da função em tendinopatias, porém a qualidade das evidências é variável. Funciona melhor como parte de um plano integrado (não como única intervenção).
Terapia com Campo Magnético (PEMF)
- O que é: campos eletromagnéticos pulsáteis aplicados sobre a região dolorosa.
- Como pode ajudar: modula processos celulares relacionados à dor e reparo tecidual.
- Protocolo: varia conforme o dispositivo; geralmente sessões seriadas.
- Segurança: boa, com poucos efeitos adversos relatados. Contraindicações incluem marcapasso/implantes eletrônicos e gestação (por precaução).
- Evidências: promissoras em algumas tendinopatias, mas ainda heterogêneas para epicondilite. Pode ser considerada como coadjuvante, especialmente em dor crônica.
Outras medidas que podem fazer diferença
- Nutrição de suporte: ingestão adequada de proteínas (especialmente se pratica atividades físicas), vitamina D em dia, e, quando indicado, colágeno associado a vitamina C pode ser considerado como coadjuvante. A personalização é importante — especialmente porque a saúde do tendão depende de vários fatores metabólicos.
- Ergometria e técnica: revisar postura no computador, altura do apoio, tipo de mouse, pausas ativas; ajustar técnica esportiva e equipamento.
- Sono e controle do estresse: impactam diretamente na dor e na recuperação tecidual.
- Parar de fumar: melhora a cicatrização.
Quando considerar cirurgia?
A cirurgia é reservada para uma minoria dos casos que não melhoram após 6 a 12 meses de tratamento bem conduzido com reabilitação e, quando indicado, terapias avançadas.
- O que é feito: remoção do tecido doente e estímulo da cicatrização do tendão; pode ser aberta ou artroscópica.
- Recuperação: retorno progressivo com fisioterapia; o tempo varia conforme técnica e perfil do paciente.
- Decisão: individualizada, após discutir expectativas, tempo de recuperação e alternativas.
Prevenção e retorno às atividades
- Ergonomia no trabalho:
- Teclado e mouse na altura dos cotovelos, punhos neutros, suporte de antebraço, pausas ativas.
- Esporte:
- Ajuste de técnica e equipamento (empunhadura da raquete, tensão das cordas, peso).
- Aumentar volume e intensidade gradualmente.
- Rotina de exercícios:
- Fortalecimento de antebraço, ombro e escápulas; alongamentos suaves.
- Hábitos de saúde:
- Parar de fumar, sono adequado e alimentação balanceada favorecem a cicatrização.
- Monitorar condições como diabetes e tireoide.
Perguntas frequentes (FAQ)
- Quanto tempo leva para melhorar?
- Muitos pacientes melhoram em 6–12 semanas com tratamento correto. Casos crônicos podem levar mais tempo.
- Posso continuar treinando?
- Em geral, sim — com ajustes de carga e evitando os movimentos que disparam a dor. O fisioterapeuta vai orientar substituições temporárias.
- Gelo ou calor?
- Nas fases dolorosas iniciais, gelo costuma aliviar. Em fases subagudas/crônicas, calor leve antes de exercícios pode ajudar.
- Infiltração de corticoide resolve?
- Pode aliviar no curto prazo, mas a chance de retorno da dor é maior se não houver programa de reabilitação. É uma ferramenta pontual, não a solução isolada.
- PRP funciona para todo mundo?
- Não há garantia de 100%, mas muitos pacientes com epicondilite crônica respondem bem, especialmente quando o protocolo é bem indicado e associado à fisioterapia.
- Quando devo procurar um ortopedista?
- Se a dor dura mais de 2–4 semanas, limita tarefas diárias ou há perda de força/sensibilidade, é hora de consultar.
Agende sua avaliação
Se você sente dor no cotovelo e suspeita de epicondilite, agende uma consulta com um dos profissionais da Northos – Núcleo Avançado de Ortopedia. Uma avaliação detalhada permite um plano de tratamento personalizado, combinando reabilitação e, quando necessário, terapias avançadas como ortobiológicos, ondas de choque, laser de alta intensidade e campo magnético.
Autor: Dr. Carlos Eugênio Silva Martins — Northos – Núcleo Avançado de Ortopedia
Formação: Pós‑graduado em Ortopedia e Traumatologia, Clínica da Dor e Intervenção em Dor.